زایمان سزارین؛ مراحل و مراقبت های قبل و بعد از آن
دوران بارداری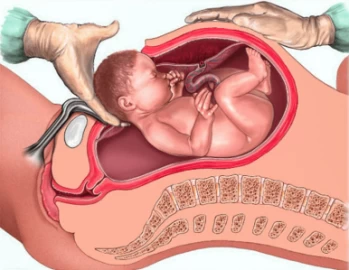
سزارین یکی از روشهای زایمان است که در آن یک یا چند برش بر روی شکم مادر زده شده و نوزاد از آن بیرون آورده میشود. در اصل، خود واژه سزارین از فعل لاتین Caedere گرفته شده که به معنای جدا کردن و بریدن است. این جراحی که باید در اتاق عمل انجام شود، از زایمان طبیعی خطرناکتر بوده، از این رو سازمان بهداشت جهانی انجام آن را توصیه نمیکند.
در مواقعی که مادر به دلایل جسمی و مشکلات نمیتواند به صورت طبیعی زایمان کند، از زایمان سزارین استفاده میشود، البته در برخی کشورها این عمل به درخواست مادران نیز انجام میشود. انجام سزارین قبل از هفته 38ام احتمال عوارض زایمان و مشکلات تنفسی کودک را افزایش میدهد، از این رو قبل از هفته 39 بارداری سزارین درخواستی انجام نخواهد شد.
در چه شرایطی انجام عمل سزارین ضروری است؟
در حالت عادی و زمانی که بارداری بدون مشکل خاصی پیش برود، زایمان طبیعی بهترین و سالمترین روش تولد نوزاد است. اما در برخی شرایط خاص، پزشک تصمیم میگیرد که زایمان به روش سزارین انجام شود. در بسیاری از کشورها، از جمله ایران، سزارین تنها زمانی انجام میشود که ضرورت پزشکی وجود داشته باشد و دیگر انتخابی نیست، بلکه جنبه نجاتبخش دارد.
زایمان طبیعی متوقف شده یا خیلی سخت پیش میرود: اگر دهانه رحم به اندازه کافی باز نشود یا دردها بیاثر باشند، سزارین ممکن است لازم شود.
جنین دچار "زجر جنین" باشد: اگر ضربان قلب نوزاد غیرطبیعی شود یا جنین دچار کمبود اکسیژن باشد، سزارین راه نجات است.
اندازه جنین خیلی بزرگ باشد (ماکروزومی): در این شرایط، احتمال گیرکردن نوزاد در حین زایمان طبیعی وجود دارد.
مشکلات در جفت یا بند ناف: جدا شدن زودرس جفت، جفت سرراهی یا گره خوردن بند ناف میتواند جان مادر و جنین را تهدید کند.
تبخال فعال در ناحیه تناسلی مادر: در این حالت، زایمان طبیعی میتواند ویروس را به نوزاد منتقل کند و خطرناک باشد.
قرارگیری نامناسب جنین: مثلا اگر نوزاد بهصورت عرضی یا پا به پایین در رحم قرار گرفته باشد، زایمان طبیعی امکانپذیر نیست.
بارداری چندقلو: برخی از بارداریهای دوقلو یا بیشتر با شرایطی همراهاند که سزارین را ایمنتر میکند.
پیچیده بودن بند ناف دور گردن نوزاد: این وضعیت ممکن است باعث قطع اکسیژن و خفگی شود و سزارین را ضروری کند.
عدم تناسب لگن مادر با اندازه جنین: گاهی لگن مادر کوچک یا جنین درشت است و امکان زایمان طبیعی وجود ندارد.
وزن نوزاد بیشتر از ۴ کیلوگرم باشد: جنینهای خیلی سنگین بیشتر در معرض گیر افتادن در کانال زایمان هستند.
فشار خون بالا و کنترلنشده مادر: بالا بودن فشار خون مادر ممکن است به جفت آسیب برساند یا باعث تشنج شود.
زایمان خودبهخودی یا القایی شروع نشود: اگر بدن مادر حتی با داروهای محرک هم برای زایمان آماده نشود، سزارین انجام میشود.
ایست قلبی یا شرایط اورژانسی برای مادر: در موارد نادر مانند ایست قلبی، پزشکان با سزارین فوری جان مادر و نوزاد را نجات میدهند.

زایمان سزارین در هفته چندم انجام میشود؟
بسیاری از خانمها میپرسند که بهترین زمان سزارین هفته چندم است؟ همانطور که در بالا نیز اشاره شد، سزارین به تجویز پزشک متخصص معمولاً در هفته 39ام انجام میشود. از آن جا که در این زمان هنوز 2 هفته به زایمان طبیعی فرصت باقیمانده است، بسیاری از پزشکان این زایمان را زودرس میدانند و اقدامات قبل از زایمان سزارین را برای آن ضروری میشمارند.
انواع روش های سزارین
سزارین را میتوان از نگاهی به گروه سزارین برنامه ریزی شده و یا سزارین اورژانسی تقسیم بندی کرد. در سزارین برنامه ریزی شده زمان زایمان شما از قبل مشخص بوده و شما چند ساعت قبل از زایمان به بیمارستان خواهید رفت. سزارین اورژانسی همان طور که از نام آن پیدا است، در صورت بروز مشکل برای مادر و نوزاد به صورت ناگهانی و بدون برنامه ریزی انجام میشود.
سزارین انتخابی (برنامه ریزی شده)
اگر انجام سزارین قبل از رسیدن موعد زایمان برنامهریزی و انتخاب شود به آن سزارین اختیاری یا الکتیو میگویند. این روش زمانی انجام میگیرد که احتمال بروز عوارض در صورت زایمان طبیعی وجود داشته باشد و مادر نتواند فرزندش را بهطور طبیعی به دنیا آورد. از علل انتخاب زایمان برنامهریزیشده که قبلاً هم مورد بررسی قرار گرفت، باید به وجود مشکلات زیر اشاره کرد:
- قرارگیری نوزاد در حالت عرضی (پاها به سمت پهلو) یا حالت بریچ (پاها به سمت پایین) و عدم امکان چرخاندن نوزاد یا به دنیا آوردن واژینال آن با تکنیکهای پزشکی
- تأیید ابتلای نوزاد به نقایص مادرزادی نظیر هیدروسفالی شدید
- وجود برخی مشکلات در جفت همچون جفت سر راهی (قرارگیری جفت در محل بسیار پایین و مسدود کردن دهانه رحم)
- ابتلای مادر به بیماریهای بارداری خطرآفرین برای او و نوزاد در صورت زایمان طبیعی؛ نظیر HIV یا تبخال تناسلی فعال
- برخی حاملگیهای دوقلو یا چندقلو با عدم امکان زایمان طبیعی تحت هیچ شرایطی
- سابقه سزارین یا جراحی شکمی در مادر و احتمال تأثیرگذاری منفی آن بر زایمان طبیعی
سزارین اورژانسی
در سزارین فوری و اورژانسی برخلاف سزارین الکتیو و انتخابی، برنامهریزی کاملی برای انجام آن صورت نگرفته است. این وضعیت در شرایطی پیش میآید که مادر زودتر از زمان پیشبینیشده برای زایمان، دچار درد و نیازمند زایمان شود و یا بهطور کلی قصد داشته که زایمان طبیعی داشته باشد. به عنوان مثال اگر حین مراجعه برای زایمان طبیعی، انقباضات رحمی ضعیف باشد و دهانه رحم به طور کامل باز نشود، پزشک در همان اتاق عمل تصمیم به انجام سزارین میگیرد. سایر علل استفاده از سزارین اورژانسی عبارتند از:
- توقف یا عدم پیشروی مناسب زایمان طبیعی و همچنین عدم اثرگذاری داروها و اقدامات کمکی برای ادامه یافتن آن
- جدا شدن زودرس جفت از دیواره رحم و عدم آمادگی بدن برای تولد سریع نوزاد
- پیچخوردگی بند ناف و بروز اختلال در اکسیژنرسانی به نوزاد
- بروز پرولاپس بند ناف یا ورود زودهنگام بند ناف به کانال زایمان قبل از ورود نوزاد به آنجا
- تشخیص خطرات احتمالی برای جان نوزاد نظیر تغییرات خاص در ضربان قلب او (ناشی از اختلال اکسیژنرسانی یا عوامل دیگر)
- بزرگ بودن بیش از حد سر یا بدن نوزاد و عدم امکان خروج طبیعی او از کانال واژن
از نگاه دیگر و با توجه به نوع برش زده شده بر روی شکم و رحم میتوان سزارین را دسته بندی کرد.
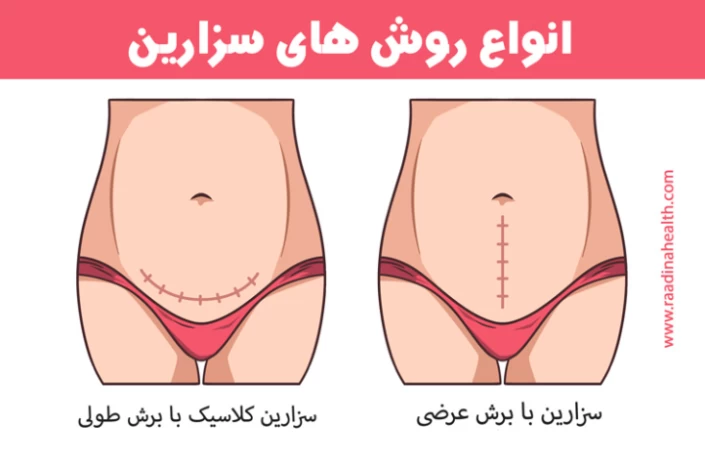
سزارین کلاسیک با برش طولی
ازاین روش در مواردی که زایمان زودتر از موعد بوده و هنوز بخش تحتانی رحم تشکیل نشده یا مشکلاتی مانند چسبندگی رحم وجود دارد، استفاده میشود. برش طولی یک فضای بزرگ برای بیرون آوردن نوزاد را ایجاد میکند. این سزارین عوارض زیادی داشته و این روزها چندان مورد استفاده قرار نمیگیرد.
سزارین با برش عرضی
در این روش یک برش عرضی بالای مثانه مادر زده میشود. عوارض و میزان خونریزی این برش از برش طولی بسیار کمتر بوده و احتمال زایمان طبیعی پس از آن در زایمانهای بعدی نیز وجود دارد.
سزارین اصلاح شده
این روش سزارین از سال 1990 در سراسر جهان مورد استفاده قرار گرفت. بهبودی مادران پس از این روش سزارین سریعتر است اما خطر جدا شدن جفت و پارگی رحم در بارداریهای بعدی را افزایش میدهد.
سزارین و هیسترکتومی
در موارد اضطراری که جفت از رحم جدا نمیشود و میزان خونریزی در مادر زیاد است، ممکن است برای نجات جان مادر پزشک بعد از بیرون آوردن نوزاد، رحم مادر را بردارد.
روز قبل از سزارین چه بخوریم؟
یکی از مهمترین مراقبتهای قبل از عمل سزارین، رعایت رژیم غذایی مناسب برای آن است. مادران در روز قبل از مراجعه به بیمارستان جهت زایمان، میتوانند ناهار خود را سر وقت و بهطور کامل بخورند؛ اما به جای شام باید حوالی ساعت ۷ عصر، عصرانه سبک و مختصری در حد آش یا سوپ و... میل کنند. سپس تا ساعت ۱۲ شب امکان نوشیدن آب و مایعات وجود دارد، اما بعد از آن میبایست تا زمان عمل در روز بعد ناشتا بمانند. درواقع تخلیه معده زنان باردار خیلی کند است و هرچه در روز عمل شکم خالیتر باشد، احتمال برگشت غذا به ریه حین جراحی کاهش مییابد. لذا این نکته را باید به عنوان یکی از مهمترین اقدامات قبل از زایمان سزارین در نظر گرفت.
لازم به ذکر است بانوانی که به دلیل مشکل تیروئید از داروی لووتیروکسین استفاده میکنند، باید حدود ساعت ۴ یا ۵ صبح روز عمل قرصشان را با مقدار کمی آب مصرف کنند؛ زیرا این موضوع در وضعیت بیهوشی و ثابت بودن عملکرد قلب در روز زایمان اثر بسزایی دارد.
اقدامات انجام شده قبل از سزارین
برای اینکه عمل سزارین با کمترین خطر و بهترین نتیجه انجام شود، اقدامات مشخصی قبل از ورود به اتاق عمل توسط تیم پزشکی انجام میشود. این مراحل کمک میکنند تا مادر و نوزاد در ایمنی کامل باشند و جراحی بدون مشکل پیش برود.
- آمادهسازی مدارک پزشکی و پذیرش
چند روز قبل از زمان تعیینشده برای سزارین، بهتر است مدارک پزشکی خود را به بیمارستان تحویل دهید، تا پرونده کامل پزشکی تشکیل شود و فرایند پذیرش راحتتر انجام شود.
- انجام آزمایشهای ضروری
پیش از عمل، آزمایشهایی مثل تعیین گروه خونی و بررسی سطح هموگلوبین برای اطمینان از نداشتن کمخونی انجام میشود تا در صورت نیاز، خونرسانی سریعتر انجام شود.
- بررسی علائم حیاتی مادر و جنین
قبل از ورود به اتاق عمل، ضربان قلب، فشار خون، دمای بدن مادر و وضعیت جنین بررسی میشود تا مطمئن شوند شرایط برای جراحی مساعد است.
- مصرف آنتیبیوتیک برای پیشگیری از عفونت
حدود یک ساعت قبل از جراحی، یک دوز آنتیبیوتیک تزریقی به مادر داده میشود تا احتمال عفونت بعد از عمل کاهش یابد.
- تخلیه مثانه
برای جلوگیری از آسیب به مثانه در حین عمل، باید مثانه مادر کاملا تخلیه شود. به همین دلیل از سوند ادرار استفاده میشود.
- وصل شدن سرم و تجهیزات مورد نیاز
قبل از شروع جراحی، سرم، داروی مسکن و وسایل لازم به بدن مادر وصل میشود.
- امضای فرمهای رضایت
مادر باید فرمهایی را امضا کند، از جمله: رضایت برای دریافت خون، اطلاعات لازم درباره روند بیهوشی یا بیحسی.
- آمادگی بیهوشی یا بیحسی
تکنسین یا پزشک بیهوشی، وضعیت مادر را بررسی کرده و با نظارت بر فشار خون، بیحسی نخاعی یا بیهوشی عمومی را انجام میدهد.
- ناشتایی پیش از عمل
حداقل ۶ ساعت قبل از سزارین، نباید چیزی بخورید یا بنوشید. این کار برای جلوگیری از حالت تهوع یا برگشت محتویات معده در حین عمل ضروری است.
- اطلاعرسانی به پزشک درباره داروها
اگر دارویی بهصورت روزانه مصرف میکنید مثل داروی تیروئید، فشار خون یا ضدانعقاد، حتما پزشک خود را قبل از عمل در جریان بگذارید.
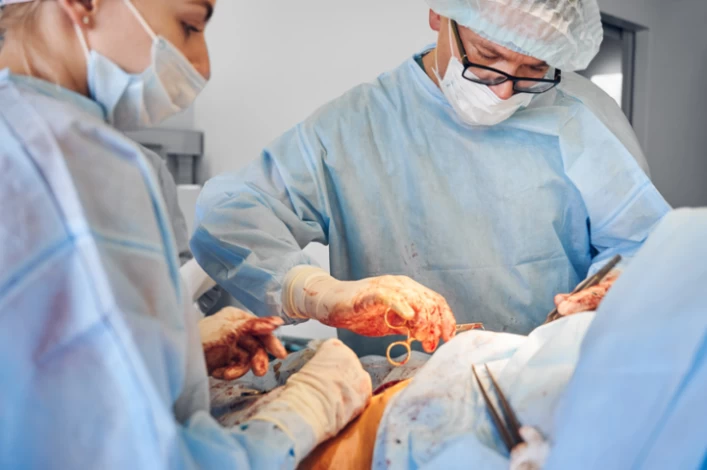
مراحل انجام سزارین
سزارین نوعی عمل جراحی است که باید توسط جراح زنان و زایمان، دستیار پزشک، متخصص بیهوشی و پرسنل متخصص اتاق عمل انجام شود. قبل از آغاز سزارین یک آنژیوکت به یکی از رگها وصل میشود تا مایعات مورد نیاز از طریق آن و حین جراحی به مادر برسد.
در مرحله بعد متخصص بیهوشی کار خود را آغاز میکند. برای انجام سزارین معمولا از دو روش بی حسی نخاعی اسپاینال (Spinal) یا بی حسی اپیدورال (Epidural) استفاده میشود. هر دو روش شکم را به طور کامل بی حس میکند. بیهوشی کامل و عمومی مادر معمولا در موارد اورژانسی و با تشخیص پزشک متخصص انجام میشود.
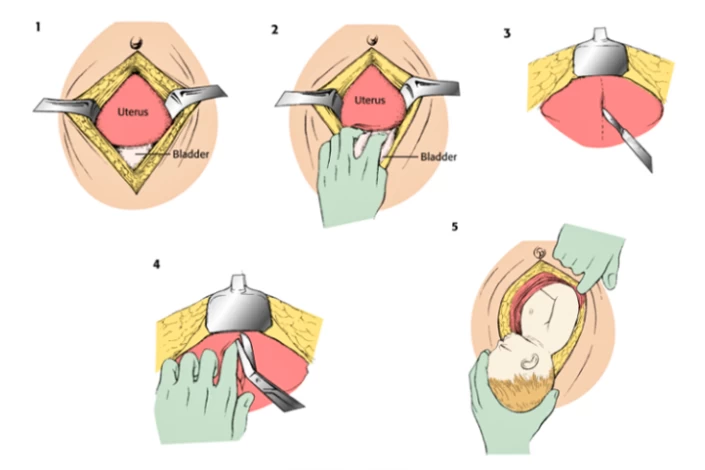
در مرحله بعد یک لوله باریک کتتری به داخل مثانه وارد میشود. از آن جا که قسمت پایین تنه بی حس است، درد ورود لوله را حس نمیشود. قبل از ایجاد برش پزشک با محلول ضد عفونی کننده روی شکم را پاک کرده و آن را با روکش استریل میپوشاند.
بعد نوبت به برش زدن میرسد، رایجترین نوع برش در سزارین، برش بیکینی در زیر شکم است. این نوع برش زودتر بهبود پیدا کرده و در مراحل بهبودی درد کمتری دارد. برش عمودی یا کلاسیک برشی است که تنها در موارد اضطراری زده میشود. در این روش ماهیچههای سمت چپ و راست از یکدیگر جدا شده تا یک پنجره بین آنها ایجاد شود. با کشیده شدن ماهیچهها، کشیدگی زیادی را احساس خواهید کرد.
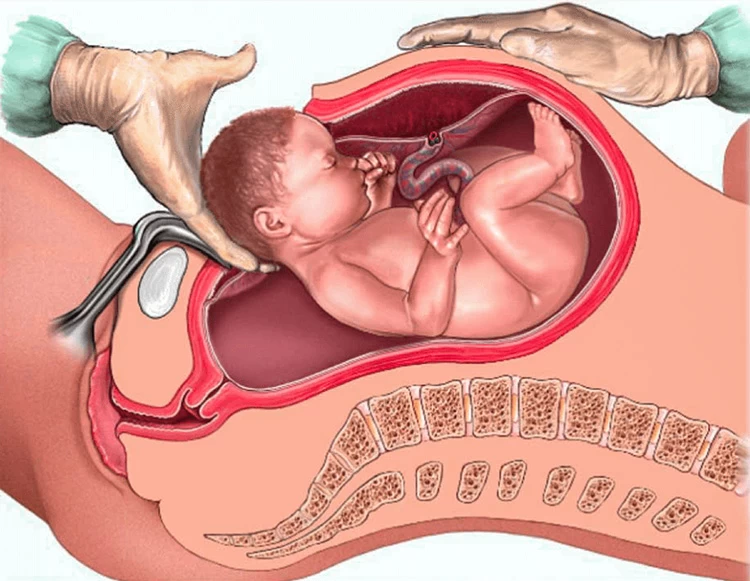
همچنین رگهای خونی برای جلوگیری از خونریزی سوزانده میشوند و پس از ایجاد بریدگی در رحم، کیسه آب پاره میشود. دستیار زایمان و یا متخصص بیهوشی رحم مادر را به سمت پایین فشار میدهد و با کمک فورسپس نوزاد را بیرون میآورد.
پس از تولد نوزاد برای خروج کامل مایع آمنیوتیک از مجرای تنفسی نوزاد، دهان و بینی او با مکنده پاک میشود. متخصص کودک آزمون آپگار (بررسی سلامت نوزاد) کارهای لازم را انجام داده و سلامت نوزاد را بررسی میکند. بند ناف کودک گره زده و او را از اتاق عمل خارج میکنند.
برای کوچک شدن رحم به مادر هورمون اکسی توسین تزریق میشود تا پزشک بتواند جفت را خارج کند. قبل از آن که بریدگیهای ایجاد شده بخیه شوند، پزشک اندام داخلی و اعضای تولید مثل را برای اطمینان از سلامت آن بررسی میکند. پس از زدن بخیه و پایان عمل سزارین مادر برای نظارت به اتاق بهبودی در بخش زنان منتقل میشود.
انواع روش های بیهوشی در سزارین
زایمان سزارین از نظر نوع بیحسی یا بیهوشی به سه دسته تقسیم میشود. دو روش اول شامل بیحسی اپیدورال و بیحسی اسپینال است و روش سوم بیهوشی عمومی میباشد. با توجه به عوارض متعدد بیهوشی عمومی برای هر نوع عمل جراحی، معمولاً یکی از دو روش اول مورد استفاده قرار میگیرند.
- بی حسی اپیدورال: یکی از بیحسیهای منطقهای که برای انجام عمل جراحی سزارین استفاده میشود، بیحسی اپیدورال است. این روش که روی نخاع انجام میگیرد، درد جراحی را تسکین میدهد تا مادر بتواند زایمان بدون دردی را تجربه کند. مدتزمانی که طول میکشد تا بیحسی ناشی از این روش تکمیل شود، کمی بیشتر از تکنیک اسپاینال است.
- بی حسی اسپینال: در روش اسپینال یا اسپاینال که نوعی بیحسی عصبی و موضعی است، مستقیماً فضای داخل نخاعی یعنی سابراکنوئید بیحس میشود. باید گفت فضای تحت عنکبوتیه، حاوی مایع مغزی نخاعی استریل (CSF) است که مغز و نخاع را فرا گرفته است. این روش هم باعث بیدرد شدن عمل سزارین میشود اما زمان اثرگذاری آن سریعتر از تکنیک اپیدورال است.
- بیهوشی عمومی: استفاده از بیهوشی عمومی در زایمان به روش سزارین، بنا به تشخیص پزشک و در موارد نادری که خطر خاصی مادر و کودک را تهدید کند انجام میشود. در این روش، مادر به کمک داروی بیهوشی برای مدتی به خواب میرود تا درد ناشی از عمل را احساس نکند. استفاده از داروی بی هوشی چه در زایمان سزارین و چه در سایر عملهای جراحی اثرات و عوارض خاصی دارد و از اینرو –مگر در موارد ضروری– پیشنهاد نمیگردد.
مدت زمان عمل سزارین چقدر است؟
در پاسخ به این سوال که عمل سزارین چقدر طول میکشد باید گفت همه چیز به نوع عمل و شرایط جسمانی مادر بستگی دارد. فرایند این عمل جراحی شامل آمادگیهای اولیهی قبل از عمل، برش شکم، بیرون آوردن نوزاد، بخیه زدن محل زخم و اقدامات پس از اتمام عمل است. در سریعترین حالت ممکن، این زمان بین ۱۰ تا ۳۰ دقیقه به طول میانجامد و بسته به نوع جراحی ممکن است ۴۵ دقیقه تا ۱ ساعت هم ادامه پیدا کند. بیشتر این زمان، صرف اقدامات اولیه و بیرون آوردن کودک میشود و مراحل بخیه زدن و پانسمان نهایی کمتر طول میکشد. در موارد نادر، اگر پزشک با وضعیت اورژانسی و خاصی مواجه شود ممکن است نیاز به اقدامات پزشکی دیگری هم داشته باشد که مدتزمان حضور مادر در اتاق عمل را افزایش میدهد.
مراقبتهای بعد از سزارین
در کنار اقدامات قبل از زایمان سزارین و مراقبتهای پیشگیرانه، رعایت برخی نکات پس از این عمل نیز ضروری است. تقریبا تمامی خانمها پس از زایمان و بازگشت به خانه چند روز تا چند ماه درد داشته و یا احساس ضعف و بی حالی خواهند داشت. استفاده از یک رژیم غذایی سالم و مقوی و رعایت مراقبتهای پس از زایمان باعث میشود که دوران نقاهت پس از عمل سریعتر و بهتر سپری شود. پس از زایمان سزارین و بازگشت به خانه موارد زیر را در نظر داشته باشید.
- از انجام کارهای مانند خندیدنهای شدید که باعث فشار به بخیهها شود، خودداری کنید.
- تحت هیچ شرایطی محل بخیهها را نخارانید چرا که ممکن است باعث پارگی آنها شود.
- مصرف آب فراوان و سبزیجات را در رژیم غذایی پس از زایمان قرار دهید، تا علاوه بر جلوگیری از یبوست از لخته شدن خون نیز پیشگیری کند.
- از انجام کارهای سنگین و بلند کردن وزنه خودداری کنید.
- برای تسکین درد میتوان از از داروهای مسکنی مانند ژلوفن استامینوفن استفاده کرد.
- برقراری رابطه جنسی تا شش هفته پس از زایمان برای جلوگیری از انتقال عفونت ممنوع است.
- برای جلوگیری از افتادگی شکم، میتوان از شکم بند یا شلوارهای تنگ استفاده کرد.
- توصیه میشود تا یک هفته پس از زایمان از خوردن مواد غذایی نفاخ مانند آب میوههای کارخانهای، میوه خام یا حبوبات خودداری شود.
- خوردن غذاهایی مانند کباب، گوشت یا مرغ آب پز، سبزیجات پخته مانند هویج، سیب زمینی و کدو گزینههای مناسبی برای هفته اول پس از زایمان هستند.
- سعی کنید فعالیت بدنی روزانه و ساده مانند پیاده روی داشته باشید.
- استراحت و خواب کافی داشته باشید.
چگونه از زخم سزارین مراقبت کنیم؟
در کنار مراقبتهای عمومی بعد از زایمان سزارین، مراقبت از زخم و جای برش اهمیت زیادی دارد. برای تسریع روند بهبودی و جلوگیری از عوارض احتمالی عمل سزارین باید اقدامات زیر را انجام داد:
- استفاده از پانسمان ضدآب در ۳ روز نخست
- خشک و تمیز نگه داشتن محل بخیهها
- دوش روزانه همراه با جلوگیری از خیس شدن زخم
- عدم وارد کردن فشار یا لمس شدید محل برش
- برداشتن پانسمان پس از ۳ روز (با نظر پزشک) برای رسیدن هوای آزاد به محل زخم
خطرات و عوارض | توضیحات | اقدامات پیشگیری و درمان |
صدمه دیدن مادر یا نوزاد | آسیب به بافتهای داخلی، اعضای داخلی یا نوزاد در طول عمل | بررسی دقیق وضعیت سلامت مادر و نوزاد قبل از عمل، انتخاب پزشک ماهر |
عفونت رحم و واژن | عفونتهایی مانند اندومتریت پس از زایمان | تجویز آنتیبیوتیکهای پیشگیرانه و مراقبتهای بهداشتی دقیق بعد از عمل |
ترومبوز وریدی (لخته خون) | احتمال ایجاد لخته خون در ریه یا پاهای مادر | استفاده از داروهای ضد ترومبوتیک، حرکت دادن اندامها و پوشیدن جوراب فشاری |
خونریزی شدید | خونریزی تا دو برابر میزان خونریزی در زایمان طبیعی | کنترل دقیق خونریزی در طول عمل، انتقال خون در صورت لزوم |
مشکلات تنفسی در نوزاد | افزایش احتمال مشکلات تنفسی به دلیل زایمان زودرس | کنترل دقیق وضعیت نوزاد بعد از عمل و جلوگیری از زایمان زودرس با دارو |
چسبندگی رحمی | احتمال افزایش چسبندگی رحم در بارداریهای بعدی | نظارت دقیق بر وضعیت رحم، انجام عمل جراحی به موقع در صورت لزوم |
پارگی رحم در بارداریهای بعدی | خطر پارگی رحم در محل برش سزارین در بارداریهای بعدی | مشاوره با پزشک در مورد روشهای زایمان آینده و نظارت بر وضعیت رحم |
دوره نقاهت طولانیتر | نیاز به زمان بیشتر برای بهبودی، درد در ناحیه شکم | مراقبتهای مناسب و فیزیوتراپی پس از عمل برای تسریع در بهبود |
هزینههای بیشتر | هزینههای درمانی نسبت به زایمان طبیعی بالاتر است | مشاوره با پزشک برای انتخاب روشهای مناسب و کاهش هزینهها |
عوارض بیهوشی | مشکلاتی مانند سردرد، سرگیجه، کمردرد بعد از بیهوشی | انتخاب نوع مناسب بیهوشی و مراقبت دقیق در مرحله بیهوشی و بعد از آن |
خطرات و عوارض عمل سزارین
عمل سزارین عملی است که سازمان بهداشت جهانی آن را توصیه نکرده و در بسیاری از کشورها تنها در موارد ضروری انجام میشود. علت این مساله عوارض و خطرات احتمالی است که سزارین میتواند برای مادر و جنین داشته باشد. از جمله این عوارض میتوان به موارد زیر اشاره کرد:
- صدمه دیدن مادر یا نوزاد
- ایجاد عفونت واژینال و رحمی (اندومتریت پس از زایمان) در زنان
- ترومبوز وریدی، ایجاد لخته خون در ریه یا پای مادر
- خونریزی شدید تا دو برابر زایمان طبیعی
- نیاز به انتقال خون به مادر
- عوارض بیهوشی مانند سردرد، سرگیجه، کمردرد
- افزایش احتمال مشکلات تنفسی در نوزاد به دلیل زایمان زودرس
- خطر چسبندگی رحمی و افزایش احتمال ایجاد جفت چسبنده یا جفت سرراهی در بارداری بعدی
- خطر پارگی رحم در محل برش در بارداریهای بعدی
- بروز بیماری در دستگاه ادراری یا در محل برش
- طولانی شدن مدت عمل و زایمان
- نیاز به بستری شدن بیشتر در بیمارستان (۲ تا ۴ روز)
- دوره نقاهت طولانیتر (حداقل ۲ ماه) و احساس درد در ناحیه شکم تا هفتهها پس از زایمان به دلیل نیاز به ترمیم پوست و اعصاب آسیبدیده
- افزایش احتمال بارداری خارج از رحمی در بارداریهای بعدی
- مشکلات شیردهی بعد از اپیدورال و کسب دیرهنگام آمادگی ذهنی و جسمی برای شیر دادن
- افزایش خطر تخریب لوله فالوپ
- خطر خونریزی پس از زایمان به دلیل احتمال آسیبدیدگی مثانه، روده و رحم در طول عمل
- خطر مرگ مادر، جنین یا هر دو در موارد نادر و خطرناک
- هزینه درمانی گرانتر نسبت به زایمان طبیعی

فواید و مزایای زایمان سزارین چیست؟
در کنار خطرات و عوارض ذکر شده، در صورتی که پزشک تشخیص دهد که زایمان باید به صورت سزارین انجام شود، این عمل جراحی مزایای ویژهای داشته و از بروز بسیاری از مشکلات نیز جلوگیری میکند.
- میزان اضطراب زایمان به صورت سزارین کمتر است.
- از آن جا که زمان آن از قبل مشخص است، زنان باردار برای آن برنامه ریزی داشته و خود را از قبل برای آن آماده میکنند.
- در صورتی که مادر به بیماریهایی مانند ایدز، هپاتیت، تبخال تناسلی یا زگیل تناسلی مبتلا باشد، احتمال انتقال آن به نوزاد در زایمان سزارین کمتر است.
- احتمال افتادگی عضلات لگنی پس از زایمان را کاهش میدهد.
- آسیبهای وارده به واژن را کاهش میدهد.
- باعث کاهش خطر افتادگی رحم و بیاختیاری ادرار پس از زایمان میشود.
برای دریافت هرگونه مشاوره و راهنمایی درباره سزارین با ما تماس بگیرید:
سوالات رایج درمورد زایمان سزارین
آیا امکان زایمان طبیعی پس از سزارین وجود دارد؟
معمولا افرادی که سابقه سزارین دارند در زایمانهای بعد نیز باید از همین روش برای زایمان استفاده کنند، زیرا احتمال خطر پارگی رحم در زایمان طبیعی بعدی برای آنها بیشتر است. البته با این وجود هنوز هم احتمال زایمان طبیعی در برخی از زنان پس از سزارین وجود دارد. در صورت رعایت موارد زیر احتمال زایمان طبیعی پس از سزارین برای زنان وجود دارد.
- هنگام سزارین برش عرضی کمتری بر روی شکم زده شود.
- فرد چند قلو باردار نباشد.
- لگن برای به دنیا آمدن نوزاد، اندازه طبیعی و مناسب داشته باشد.
دوران نقاهت پس از سزارین چقدر است؟
دوران نقاهت پس از زایمان سزارین در زنان مختلف متفاوت خواهد بود و تا حد زیادی به اقدامات قبل از زایمان سزارین و مراقبتهای پس از آن بستگی دارد. البته که سزارین جز عملهای جراحی سنگین به شمار رفته و نمیتوان ظرف چند روز به حالت طبیعی خود بازگشت. ممکن است حتی پس از بهبودی و پایان دوران نقاهت انجام کارهای روزمره مانند پوشیدن لباس یا بلند شدن احساس با درد همراه باشد.
بی حسی شکم پس از سزارین چقدر طول خواهد کشید؟
پس از گذشت 4 تا 8 هفته، حس در ناحیه شکم به مقدار بسیار زیادی به خانمها باز میگردد با این وجود در اغلب خانمها حس کامل را مانند گذشته در این قسمت نخواهند داشت. گاهی هم ممکن است تا ماهها پس از سزارین، ناحیه جراحی در حالت بی حسی باقی بماند.
شب قبل از سزارین چی بخوریم؟
شب قبل از عمل سزارین بهتر است غذاهای سبک مثل سوپ، آش ساده یا نان و پنیر مصرف شود و از خوردن غذاهای سنگین و چرب پرهیز کنید. پزشکان معمولاً توصیه میکنند ۸ ساعت قبل از عمل ناشتا باشید تا معده خالی بماند و بیهوشی بیخطرتر انجام شود.
عمل سزارین چقدر طول میکشد؟
مدت زمان عمل سزارین معمولاً بین ۳۰ تا ۶۰ دقیقه است. البته زمان دقیق بستگی به شرایط مادر، تعداد بارداری (یکقلو یا چندقلو بودن)، وجود چسبندگی یا مشکلات رحم دارد. در بیشتر موارد، بیرون آوردن نوزاد تنها چند دقیقه زمان میبرد و بقیه مدت صرف بخیهزدن و کنترل خونریزی میشود.
 03537283090 داخلی 232
03537283090 داخلی 232
 شماره WhatsApp
شماره WhatsApp
 تلگرام
تلگرام
 فیسبوک
فیسبوک
 ایمیل
ایمیل




کاربر
-به نظر میرسه مقاله تا حدودی مغرضانه به سیاه نمایی سزارین پرداخته است در صورتی که طبق آمار سلامت روان و جسم نوزدان سزارین بیش از نوزادان زایمان طبیعی و خطرات آن از جمله کمبود اکسیژن و ایجاد مشکلات عدیده مغزی در پی آن و در رفتگی های نوزاد و... در زایمان طبیعی همه نادید گرفته شده. لیکن در شرایط وجود ماما و متخصص خبره که توانایی و تجربه کنترل هر شرایطی را داشته باشند سود و زیان هر دو روش زایمان برابر است. در شرایط کنونی بیمارستان ها زایمان طبیعی از سزارین پر مخاطره تر است زیرا شعار زایمان طبیعی به هر قیمتی باعث شده بسیاری از نوزادان با وزن بالا در خطر کمبود اکسیژن ایست قلبی و.. قرار بگیرند