آشنایی با بهترین و جدیدترین روش های درمان ناباروری
درمان ناباروری
میل و رغبت به فرزنددار شدن یکی از خصایصی است که خداوند رحمان در باطن زوجین قرار داده تا منجر به احیای نسل انسان ها شود؛ اما گاهی شرایطی پیش می آید که این امر به صورت طبیعی انجام نمی پذیرد. عواملی از جمله سن، چاقی، بیماری های خاص، استرس، استعمال دخانیات، قرار گرفتن در معرض آلودگی های صنعتی، مصرف داروهای شیمیایی، رژیم غذایی نامناسب و… در باروری زوجین تأتیرگذار می باشد. اگر تمایل دارید درباره دلایل ناباروری در زنان، بیشتر بدانید؛ مطلب علل اصلی ناباروری در زنان را از دست ندهید.
خوشبختانه امروزه با پیشرفت علم و تکنولوژی و به همت پزشکان متخصص، روش های متنوعی برای رفع علت های مختلف ناباروری و درمان نازایی یافت شده است. لازم به ذکر است که درمان ناباروری بسته به فاکتورهایی نظیر سن زوجین، علت و مدتزمان ناباروری و همچنین اولویتهای شخصی، در هر فردی متفاوت بوده و برخی از علل ناباروری قابل درمان نمیباشد.
در ضمن، هرچند امروزه روشهای درمانی متنوعی برای ناباروری تعریف گردیده؛ اما نباید از این نکته مهم غافل شد که پروسه درمان ناباروری در زوجین نیازمند صبر و حمایتهای مالی و عاطفی زیادی است؛ چراکه گاهی احتمال عدم موفقیت در مراحل ابتدایی درمان وجود دارد و تنها با صبر و توکل بر خدا میتوان نتیجه دلخواه را گرفت.
روش های تشخیص ناباروری
بدیهی است که زوجین پس از تلاشهای مکرر برای فرزنددارشدن و عدم نتیجه گیری، جهت تشخیص ناباروری به متخصص زنان و زایمان مراجعه میکنند. در این روند، قدم اول، بررسی احتمال ناباروری در مرد میباشد که با آزمایش آنالیز اسپرم، وجود اختلال در تولید و کیفیت اسپرم مورد بررسی قرار خواهد گرفت و در صورت سالم بودن مرد، آزمایشات تکمیلی بر روی خانم به انجام میرسد.
از جمله آزمایشات تشخیص ناباروری بر روی بانوان میتوان به آزمایشات تعادل هورمونها، ارزیابیهای تخمکها و تخمکگذاری، ارزیابی احتمال آندومتریوز و بررسی اختلالات رحم و لولههای رحمی _بهوسیله روشهای هیستروسالپنگوگرافی (عکسبرداری رنگی از رحم) و نمونهبرداری از رحم اشاره کرد.
روش درمانی | مزایا | معایب | میزان موفقیت | شرایط مناسب برای استفاده |
IVF (لقاح آزمایشگاهی) | درصد موفقیت بالا، استفاده از تکنولوژی پیشرفته | هزینه بالا، استرس زیاد، نیاز به داروهای هورمونی | 40-50% در هر دوره | ناباروری زنان و مردان، مشکلات لولهای، سن بالا |
IUI (تلقیح داخل رحم) | هزینه کمتر، روش غیرجراحی | موفقیت کمتر، نیاز به وضعیت طبیعی تخمکگذاری | 10-20% در هر دوره | ناباروری غیر میکروبی، تخمکگذاری طبیعی |
ICSI (میکرواینجکشن) | درصد موفقیت بالا در ناباروری مردانه | نیاز به تخصص بالا، هزینه بیشتر نسبت به IVF | 50-60% در هر دوره | مشکلات شدید مردانه در تولید اسپرم |
GIFT (انتقال نطفه به لوله رحم) | مشابه IVF، نرخ موفقیت مشابه | محدودیت در تعداد تخمکها، عدم استفاده از تخمک منجمد | 30-40% در هر دوره | مشکلات تخمکگذاری، انسداد لولههای فالوپ |
انواع روش های درمان ناباروری
هنگامی که به تشخیص پزشک معالج، علت ناباروری در خانم توسط روشهای گفتهشده مشخص گردید؛ نوبت به پیشنهاد درمان مناسب جهت بارداری سالم میرسد. مهمترین روشهای درمان ناباروری به شرح زیر میباشد:
- درمان دارویی
- روش آی یو آی
- عمل ای وی اف
- میکرواینجکشن (ICSI)
- روش IVM
- GIFT
- ZIFT
در ادامه به شرح روش های درمان نازایی در ایران می پردازیم.

درمان دارویی
در ابتدا سعی میشود بنا به نوع علت ناباروری، از دارودرمانی جهت رفع این عارضه استفاده شود. به طور مثال، در صورتی که عواملی نظیر اختلال تعادل هورمونی و یا کاهش هورمونهای بدن موجب ناباروری شده باشد؛ پزشک سعی میکند با درمان دارویی سیستم تولیدمثل خانم یا آقا را در مسیر عملکرد صحیح خود قرار دهد. البته باید دانست که حتی در موارد ناباروری با علل نامشخص نیز، بهبود سلامتی و بارداری طبیعی به کمک مصرف داروهایی خاص، دیده شده است. برای آشنایی با داروهای آی وی اف و نجوه مصرف آن ها، اینجا کلیک کنید.
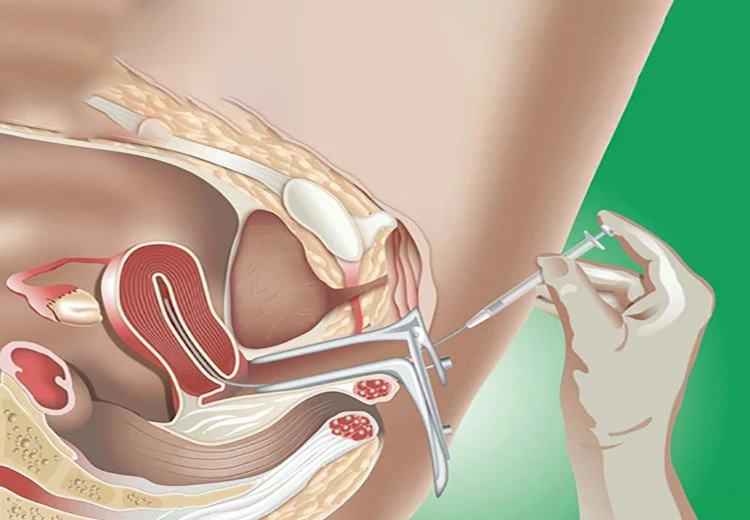
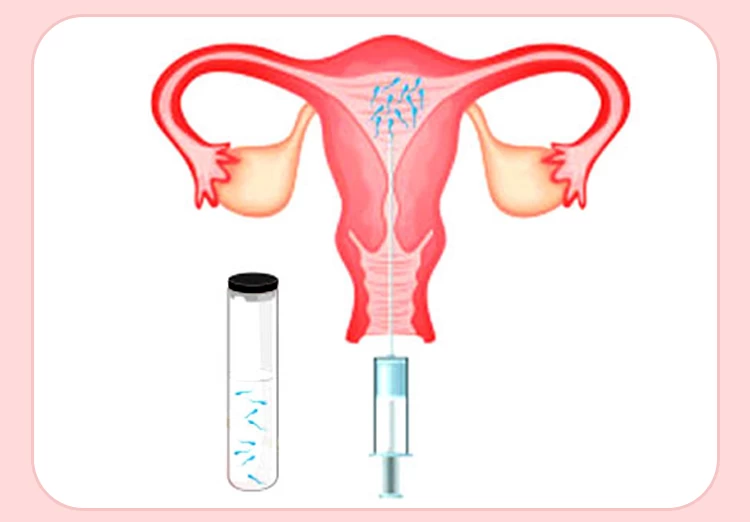
روش آی یو آی
تلقیح داخل رحمی یاIUI (Intrauterine insemination) برای زوج هایی به کار می رود که حداقل به مدت یک سال سعی در فرزندآوری داشته اند. هدف اصلی این روش درمان ناباروری، رسیدن اسپرم های بیشتر به لوله های فالوپ و محل اصلی باروری تخمک، به منظور افزایش شانس بارداری می باشد.
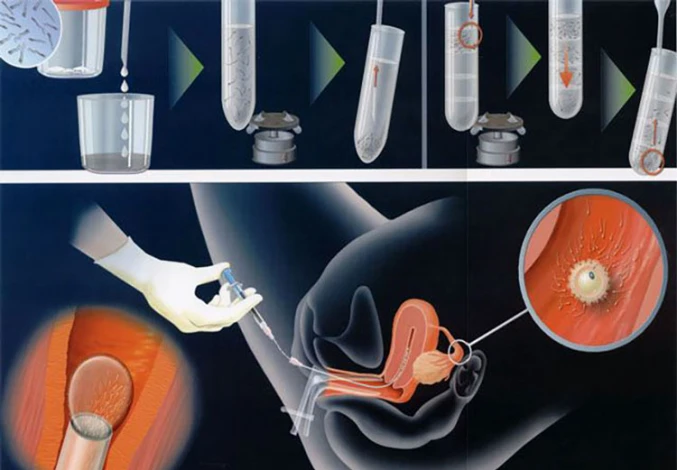
در روش آی یو آی، بعد از کنترل رشد و تکامل فولیکول ها و تخمک ها، هورمون HCG_به منظور تحریک و رها شدن تخمک ها از فولیکول ها_ مورد استفاده قرار می گیرد. نمونه اسپرم ها نیز پس از آماده سازی و کیفیت سنجی در آزمایشگاه مستقیماً توسط یک کاتتر (لوله ظریف قابل ارتجاع) از طریق دهانه رحم (واژن) به درون رحم تزریق می گردد.
از آنجایی که این عمل به صورت طبیعی داخل رحم رخ می دهد؛ بنابراین به عنوان یکی از روش های کمک باروری (ART) خارج رحمی به حساب نمی رود.
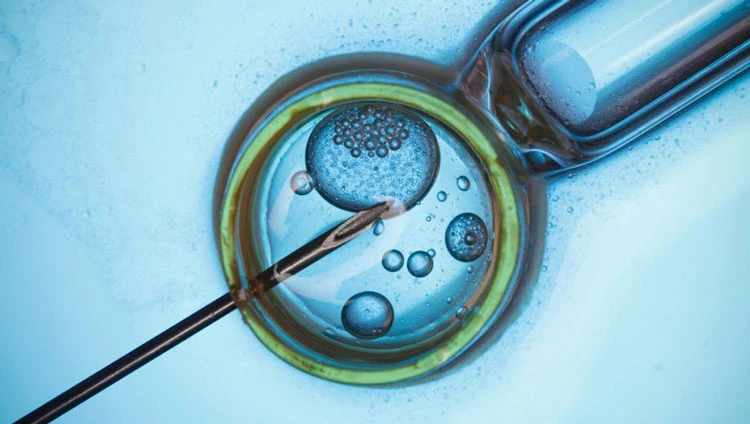
درمان ناباروری با عمل ای وی اف
لقاح مصنوعی یا IVF (In vitro fertilization) یکی از شناخته شده ترین و با سابقه ترین روش های درمان ناباروری می باشد که به آن لقاح خارج رحمی یا لقاح آزمایشگاهی نیز گفته می شود. لقاح مصنوعی در سال ۱۹۷۸ میلادی برای اولین بار در دنیا در انگلستان توسط دکتر رابرت ادواردز (Robert Geoffrey Edwards) انجام گرفت.
در طول روش IVF، پس از تحریک تخمدان ها و تخمک گذاری، تخمک های سالم و اسپرم های با کیفیت در محیط آزمایشگاهی در مجاورت یکدیگر قرار می گیرند که بعد از ایجاد لقاح خارج رحمی و انجام تقسیمات جنینی، جنین در رحم مادر قرار خواهد گرفت. لازم به ذکر است که با توجه به شرایط رحم مادر و مراحل تکامل جنین (رویان)، بین ۲ تا ۵ روز پس از تخمک گیری، جنین به محیط رحم منتقل میگردد.

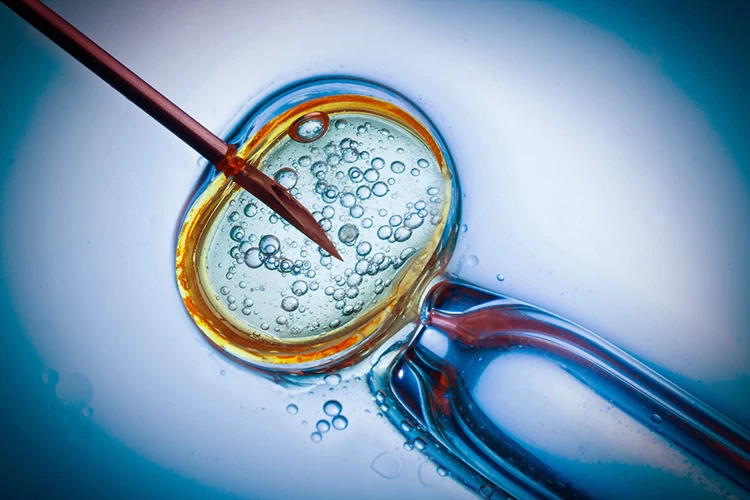
درمان ناباروی با میکرواینجکشن (ICSI)
میکرواینجکشن یا ICSI (Intracytoplasmic sperm injection) که به شیوه تزریق اسپرم به داخل تخمک انجام می شود، تقریباً شبیه روش IVF است؛ با این تفاوت که در روش IVF، اسپرم و تخمک در ظرف آزمایشگاهی در کنار یکدیگر قرار می گیرند تا اسپرم خودش وارد تخمک شود؛ اما در روش ICSI، بعد از تحریک تخمدان ها با اعمال داروهای محرک تخمک گذاری، پزشک متخصص برای بالا بردن دقت و تسهیل باروری، پس از تهیه اسپرم سالم، آن را مستقیماً به وسیله سوزنی نازک به تخمک تزریق می کند.
در این روش برای هر تخمک، فقط یک اسپرم تزریق می شود و نیازی به تعداد زیاد اسپرم نمی باشد. در پایان این مرحله، سایر اقدامات انتقال جنین به رحم مادر مانند روش IVF انجام می پذیرد. در روش درمان ناباروری میکرواینجکشن، از آنجایی که تعداد تخمک های باروری که به رحم منتقل می شوند کمتر از سایر روش هاست؛ لذا احتمال چندقلوزایی و یا حاملگی خارج رحمی کاهش می یابد.
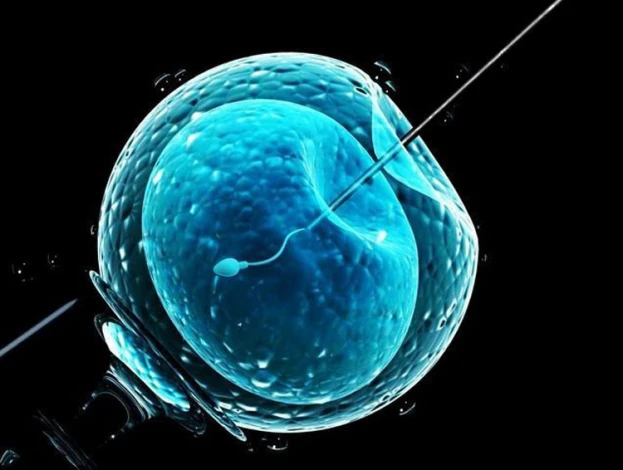
بلوغ تخمک در آزمایشگاه (روش IVM)
روش بلوغ تخمک در آزمایشگاه یا IVM (In vitro maturation) برای خانم هایی که دچار سـندرم تخمدان پلی کیـستیک(PCOS) هستند به کار می رود. در روش IVM، با بهره گیری از سونوگرافی واژینال، تخمک های نابالغ _به اندازه ۲ تا ۱۰ میلیمتر_ از بدن تخلیه شده و بعد از قرارگیری در شرایط مناسب آزمایشگاهی و در انکوباتور، کشت و نگهداری می شوند تا به بلوغ کامل برسند.
پس از این مرحله، اسپرم با روش ICSI به تخمک ها تزریق می شود تا جنین تشکیل گردد و بقیه مراحل مانند روش IVF صورت پذیرد.
تلقیح نطفه داخل لوله رحم (GIFT)
روش تلقیح نطفه داخل لوله رحم یا GIFT (Gamete intrafallopian transfer) برای زوج هایی مناسب است که دچار مشکلات دهانه رحمی، آندومتریوز مختصر رحم و اختلالات دستگاه ایمنی هستند. با این حال، لوله های رحمی مادر باید سالم باشند؛ زیرا پس از اتمام مراحل جمع آوری تخمک ها و آماده سازی اسپرم که مشابه روش IVF انجام می شود، اسپرم و تخمک مستقیماً با لاپاراسکوپی، درون لوله های رحمی قرار می گیرند.
شایان ذکر است که برخی از پزشکان برای کاهش هزینه ها، این روش را به صورت واژینال انجام می دهند.
انتقال نطفه بارور شده به درون لوله رحم (ZIFT)
در روش انتقال نطفه بارور شده (سلول تخم) به درون لوله های رحمی یا ZIFT (Zygote intrafallopian transfer)، تلفیقی از روش های IVF و GIFT به کار می رود. عمل درمانی ZIFT در شرایط پاسخ ضعیف تخمدانی و در مواردی که انتقال جنین از طریق دهانه رحم میسر نیست، انجام می شود.
تفاوت این روش با روش GIFT در این است که در روش GIFT فقط مخلوط اسپرم و تخمک به لوله های رحمی منتقل می شود؛ اما در روش ZIFT، جنین لقاح یافته _در مرحله زیگوت_ به جایی که باید باشد، یعنی درون لوله های رحمی (فالوپ) انتقال می یابد؛ همین امر موجب می شود تا میزان موفقیت آمیز بودن این روش نسبت به میکرواینجکشن و IVF بیشتر باشد.
شایان ذکر است که بسته به سن خانم، شرایط رحم و کیفیت جنین ها و بنا به نظر پزشک متخصص، تعداد بیشتری جنین یا رویان _معمولاٌ تا ۴جنین_ به وسیله لاپاراسکوپی در لوله های فالوپ قرار داده می شود که همین امر ممکن است منجر به چند قلوزایی و یا حاملگی خارج رحمی شود.
اگر تمایل دارید دربارهی بارداری در سنین بالا بیشتر بدانید، اینجا کلیک کنید.
انتقال جنین در مرحله بلاستوسیست
با صلاحدید پزشک متخصص در شرایط خاص و همچنین با توجه به سابقه بیمار و تعداد تخمک های لقاح یافته، از روش انتقال جنین در مرحله بلاستوسیت (Blastocyst transfer) استفاده می شود تا جنین بهتری انتخاب شود و نیز از بهبود کیفیت لانه گزینی جنین اطمینان حاصل گردد بدین صورت که می توان کشت جنین ها و انتقال آن ها را تا روز سوم و یا مرحله بلاستوسیست ادامه داد؛ چراکه اتصال بلاستوسیست سالم به دیواره رحم، از عوامل اصلی یک بارداری موفقیت آمیز می باشد.
بلاستوسیست، به همان جنین یا رویانی گفته می شود که بعد از لقاح به مدت ۵ تا ۶ روز رشد نموده و به دو نوع سلول مختلف (سلول های تشکیل دهنده جفت و سلول های تشکیل دهنده بدن جنین) تقسیم شده است. در این روش درمان ناباروری، جنین را در انکوباتور بخش جنین شناسی آزمایشگاه کشت می دهند تا به مرحله بلاستوسیست برسد؛ سپس یک یا دو جنین با پتانسیل رشد بهتر توسط پزشک انتخاب شده و به داخل رحم انتقال داده می شود.
از مزایای این روش کاهش احتمال چندقلوزایی و حاملگی خارج رحمی و افزایش احتمال حاملگی سالم می باشد.
لیزر هچینگ آزمایشگاهی جنین
لیزر هچینگ (Laser assisted hatching) یک روش تکاملی برای بهبود بخشیدن به سایر روش های ناباروری مانند IVF و ICSI است و برای آن دسته از بیمارانی مورد استفاده قرار می گیرد که دوره انتقال جنین منجمد شده دارند. این روش قبل از انتقال جنین به رحم صورت می پذیرد.
جنین از زمان شروع لقاح تا زمانی که به جداره آندومتر برسد توسط لایه زونا پلوسیدا محافظت می شود. این لایه هنگامی که رویان به بلاستوسیست تبدیل شد و به حفره رحمی رسید، به صورت طبیعی توسط آنزیم هایی که از دیواره رحم ترشح می شوند از بین می رود و جنین وارد رحم می شود.
به این پاره شدن و از بین رفتن لایه زونا پلوسیدا، هچینگ می گویند. در صورتی که هچینگ به صورت طبیعی رخ ندهد، این عمل توسط پزشک و با کمک لیز هچینگ انجام می شود؛ زیرا اگر این اتفاق نیفتد بارداری رخ نمی دهد.
تشخیص ژنتیکی جنین پیش از لانهگزینی (PGD)
در گذشته به منظور پیشگیری از بیماری های ژنتیکی و وراثتی، از روش تشخیص در حین بارداری یا PND (Prenatal Diagnosis) استفاده می شده که پس از لقاح و بارداری طبیعی انجام می گرفته؛ اما امروزه با روش تشخیص ژنتیکی جنین پیش از لانهگزینی یا PGD (Preimplantation genetic diagnosis)، پس از اینکه لقاح با یکی از شیوه های خارج رحمی (IVF/ICSI) انجام شد، جنین هایی که از نظر ژنتیکی سالم هستند به رحم مادر منتقل می شوند و مادران همچون گذشته، عواقب عاطفی سقط جنین را در پی نخواهند داشت.
در واقع با روش PGD، در طول دوره های IVF/ICSI، به بررسی اختلالات احتمالی کروموزومی جنین پیش از لانهگزینی در رحم مادر پرداخته می شود و در صورت اطمینان از سالم بودن، جنین به رحم مادر منتقل می گردد تا به تکامل برسد.
روش سرکلاژ
در مواردی که دهانه رحم (سرویکس) ضعیف شده و تحمل فشار بارداری برای فرد سخت باشد و منجر به سقط جنین شود؛ عمل جراحی سرکلاژ (Cerclage) توسط پزشک متخصص انجام می شود تا سرویکس در حین بارداری بسته باشد. در این روش، از هفته دوازدهم تا چهاردهم بارداری، دهانه رحم بخیه زده شده و در اواخر بارداری که خطر سقط جنین برطرف شد، بخیه ها کشیده می شوند.
درمان ناباروری به روش PRP رحم
یکی از بزرگ ترین مشکلاتی که افراد در درمان ناباروری از طریق IVF با آن روبرو هستند، شکست مکرر در مرحله لانه گزینی می باشد. لازم به ذکر است به شرایطی که فرد ۳ بار متوالی دچار شکست در مرحله لانه گزینی شود، شکست مکرر لانه گزینی گفته می شود.
تحقیقات نشان می دهد در مواردی که بافت آندومتر به صورت مناسب رشد نکند، روش پلاکت درمانی یا PRP(platelet rich plasma) می تواند به رشد مناسب بافت آندومتر کمک کرده و شانس حاملگی را افزایش دهد.
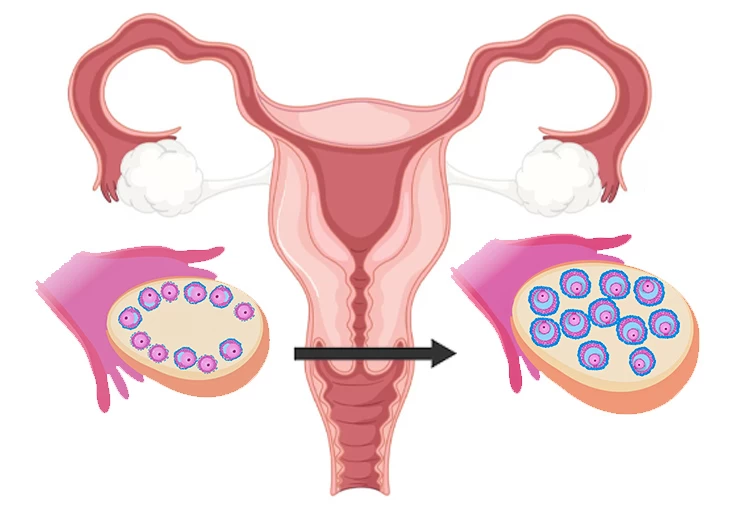
تحریک تخمک گذاری توسط پروتکل های پیشرفته
تحریک تخمک گذاری یا اینداکشن (Ovulation induction)، نوعی روش دارویی است که برای تنبلی تخمدان یا بیماری پلی کیستیک و اختلالات در تخمک گذاری به کار می رود. با استفاده از هورمون درمانی و داروهایی که در این روش مورد استفاده قرار می گیرند می توان تعداد و کیفیت تخمک ها را افزایش داد و سپس به انجام روش های لقاح مصنوعی از قبیل IUI ،IVF و ICSI پرداخت.
لاپاراسکوپی
در برخی بانوان که مشکلات آناتومیک اندامهای تناسلی، اختلال لولههای رحمی، آندومتریوز و فیبروئید وجود دارد، پزشک عمل جراحی لاپاراسکوپی را برای رفع مشکلات لوله رحمی توصیه میکند و اگر همچنان بارداری رخ ندهد، روشهایی نظیر آیویاف را پیشنهاد میدهد. قابل ذکر است که عمل جراحی لاپاراسکوپی در آقایان نیز برای باز کردن انسداد مسیر حرکت اسپرم به کار میرود.
در روش لاپاراسکوپی پس از ایجاد برشی کوچک در اطراف ناف، یک وسیله لولهایشکل دوربیندار به نام «تروکار» وارد حفره شکمی میشود سپس ارگانهای شکم و رحم مورد بررسی قرار میگیرد. در مرحله بعد پس از تزریق مایع حاجب به داخل رحم، انسداد یا آندومتریوز لولههای فالوپ ارزیابی میشود و در صورت مسدود بودن لولهها و یا مشاهده فیبروم رحم، پزشک همزمان مشکل را رفع میکند تا شانس بارداری را افزایش دهد.
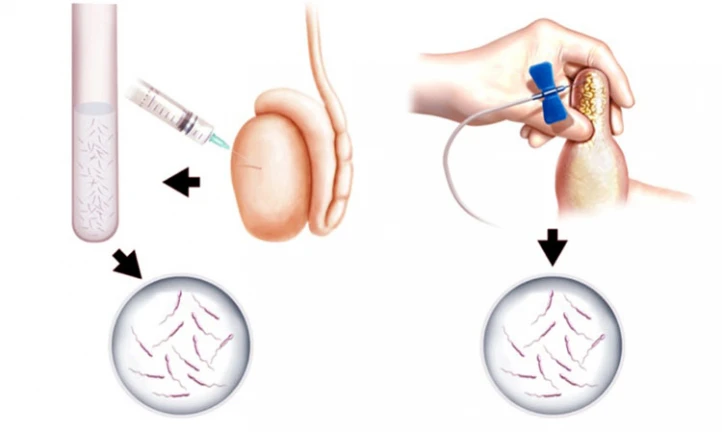
استخراج اسپرم
در مواقعی که مرد به هنگام انزال با مشکل مواجه است و یا اسپرمی در مایع انزالی وی یافت نمیشود، تکنیک استخراج اسپرم جهت بهدست آوردن اسپرم به کار میرود. همچنین باید گفت که این تکنیک در روشهای درمان ناباروری و زمانهایی که کمیت و کیفیت اسپرم نزولی است، نیز مورد استفاده قرار میگیرد. بیوپسی بیضه، از رایج ترین روش های اسخراج اسپرم است.
درمان ناباروری با علت نامشخص
گاهی پس از بررسی های لازم و جست و جو برای یافتن علت اصلی ناباروری، دلیل مشخصی یافت نمی شود. در این مواقع و با نظر پزشک متخصص می توان درمان اختلالات فاز لوتئال را با درمان مستقیم با پروژسترون برطرف کرد. از طرفی مصرف کلومیفن می تواند ترشح FSH را افزایش داده و کیفیت فولیکول را بهبود بخشد که این موضوع سبب افزایش کیفیت جسم زرد می شود.
همچنین تحریک تخمک گذاری در کنار استفاده از روش های کمک باروری، ساده ترین روش برای افزایش شانس لقاح تخمک و اسپرم است. باید گفت که جسم زرد، توده ای موقتی از بقایای سلول های فولیکول تخمدان بوده که تخمک بالغی را در طی تخمک گذاری قبلی آزاد نموده و در ترشح هورمون های پروژسترون، استرادیول و اینهیبین A نقش دارد.
روش های جایگزین برای درمان ناباروی
در صورت اعلام ناباروری قطعی، باز هم روش های جایگزینی برای درمان ناباروری و نازایی نظیر استفاده از تخمک، رحم جایگزین و جنین اهدایی وجود دارد.
بارداری با جنین اهدایی
روش جنین اهدایی برای زوجینی استفاده می شود که تخمک یا اسپرم سالم ندارند، امکان باروری جنین بیولوژیک برای آن ها میسر نیست و یا مشکلات دیگری جهت تشکیل جنین طبیعی دارند. در این روش، جنین در رحم زن نابارور شکل گرفته و بزرگ می شود و بدین گونه هم زن و هم جنین به یکدیگر تعلق خاطر پیدا کرده و احساس مادر و فرزندی می کنند.

استفاده از تخمک اهدایی
در این روش به تهیه و جمع آوری تخمک از خانم اهدا کننده پرداخته و در آزمایشگاه، آن تخمک با اسپرم مرد، بارور شده و جنین ها به رحم زن نابارور منتقل می شوند. این شیوه برای زنانی که تخمدان های آن ها از بدن خارج شده، بیماران نارسایی زودرس یا ذخیره پایین تخمدان، سابقه داران شیمی درمانی و پرتو درمانی، ناباروران بالای ۴۰ سال، زنان دارای سقط مکرر جنین، بیماران ژنتیکی و… به کار می رود.
اسپرم اهدایی
در صورتی که اسپرمهای مرد، ناقل نوعی ناهنجاری کروموزومی یا فاقد کیفیت مطلوب باشد، مشکل ناباروری از سوی مرد است. در این شرایط، از اسپرم اهدایی استفاده میشود که البته فقهای شیعه در مورد آن اختلاف نظر دارند و معمولاٌ در مراکز درمانی ایران، این روش انجام نمیگردد.
رحم جایگزین
این روش زمانی به کار می رود که مادر توانایی حمل، نگهداری و پرورش جنین در رحم را ندارد و در واقع فاقد رحم سالم می باشد. در هنگام استفاده از رحم اجاره ای، یکی از تکنولوژی های لقاح خارج رحمی انجام شده و جنین حاصل از لقاح تخمک مادر و اسپرم پدر به رحم خانم دیگری که دارای رحم سالم است منتقل می شود و در آنجا رشد و پرورش پیدا می کند.

میزان موفقیت روشهای درمان ناباروری
باید دانست که میزان موفقیت در روشهای گوناگون درمان ناباروری به عواملی نظیر سن، یافتن علت دقیق نازایی و کیفیت خدمات درمانی بستگی دارد؛ اما در کل، نتیجهدهی اکثر روشها قابلقبول و امیدوارکننده است.
طبق آمار، در بانوان کمتر از ۳۴ سال که از روشIVF استفاده نمودهاند؛ شانس موفقیت بارداری حدود ۵۰% است؛ درحالیکه در بانوان بین ۳۵ تا ۳۷ سال، شانس بارداری با ۱۰% کاهش همراه بوده و به همین ترتیب، میزان موفقیت درمان باروری در بانوان بالای ۴۰ سال با کاهش بیشتری مواجه میباشد. همچنین، در صورت استفاده همزمان روش IUI با داروهای تحریککننده تخمکگذاری، شانس موفقیت بارداری به ۱۰ الی ۲۰ درصد در هر دوره افزایش مییابد.
به طور مثال، در ۳۵% از بانوان، تجویز داروی کلومفین سیترات جهت تحریک تخمکگذاری موجب شده تا آنها بین ۳ الی ۶ دوره درمانی به نتیجه دلخواه خود یعنی بارداری برسند. در ادامه باید گفت که تغییر سبک زندگی، کاهش وزن، بهبود رژیم غذایی، کاهش مصرف نوشیدنیهای کافئیندار، ترک سیگار و دوری از استرس و اضطراب نیز از جمله عواملی به شمار میروند که شانس موفقیت روشهای کمکباروری را افزایش میدهند.
عوارض روش های درمان ناباروری در بانوان
استفاده از روشهای کمکباروری علیرغم اینکه نتایج قابل قبولی را در پی خواهد داشت؛ اما ممکن است در برخی موارد با عوارضی نیز همراه باشد؛ عوارضی از قبیل:
- سندرم تحریک بیش از حد تخمدان: عارضه سندرم تحریک بیشازحد تخمدان (OHSS: Ovarian hyperstimulation syndrome)، در اثر پاسخ بیشازحد تخمدانها به هورمونهای اضافی و نیز در اثر انجام برخی از روشهای درمان ناباروری نظیر لقاح مصنوعی (IVF)، تلقیح داخل رحمی و تحریک تخمکگذاری و یا در صورت مصرف داروهای تزریقی باروری ایجاد میشود. این سندرم موجب متورم و دردناک شدن تخمدانها شده و علائم شدیدی همچون درد شکم، تنگی نفس، افزایش سریع وزن، اسهال، استفراغ و ادرار تیره را به همراه دارد که نیازمند درمان اضطراری میباشد.
- چندقلوزایی: یکی از شایعترین عوارض روشهای درمان ناباروری، چندقلوزایی است. همین امر موجب شده تا پزشک معالج، تعداد جنینها را قبل از انتقال به درون رحم مورد بررسی قرار دهد و از سلامت جنین و مادر اطمینان حاصل نماید.
- عفونت و خونریزی: علیرغم تهاجمی بودن روشهای کمکباروری، به ندرت خطر عفونت و خونریزی در افراد مشاهده میشود.
- بارداری خارج رحمی: یکی دیگر از عوارض رایج در روشهای درمان ناباروری، وارد نشدن دقیق تخمک لقاحیافته به محیط رحم و قرار گرفتن آن در لولههای فالوپ میباشد که به بارداری خارج از رحم معروف است. رشد جنین در درون لولههای رحمی یا لولههای فالوپ احتمال پارگی لولهها و یا خطر سقط جنین را به همراه دارد.
- زایمان زودرس: همانطور که گفته شد، چندقلوزایی از جمله عوارض رایج در روشهای کمکباروری میباشد چراکه این امر، موجب زایمان زودرس یا تولد نوزاد کموزن بویژه در روشهای درمان ناباروری آزمایشگاهی میشود.
- نقایص مادرزادی: بر اساس چند تحقیق علمی سابق، انجام روش IVF جهت بارداری، احتمال وقوع خطر نقصهای مادرزادی در نوزاد _همچون شکاف کام و یا مشکلات قلبی و گوارشی_ یا گاهی سندرم داون را افزایش میدهد؛ هرچند امروزه بسیاری از این موارد مردود اعلام شدهاند.

اهمیت کنترل فشار روحی در طول درمان ناباروری
در صورت انجام روشهای درمان ناباروری، فرد میبایست احساسات و عواطف خود را بروز دهد و از خانواده و دوستان یاری طلبد تا آنها حامی او در این راه سخت شوند. همچنین دوری از استرس، ورزش کردن و داشتن رژیم غذایی مناسب میتواند نحوه نگرش فرد به زندگی را بهبود بخشد و از شدت فشارهای روحی و روانی حاکم بر فرآیند درمان ناباروری و حتی بعد از نتیجه دادن درمان بکاهد.
گفتنی است در صورتی که استرس و اضطراب قبل از بارداری و یا در طول بارداری به همراه فرد باشد، احتمال دارد که وی بعد از زایمان نیز حالات پریشانی و افسردگی را تجربه نماید. بنابراین کنترل فشارهای روحی و روانی در طول مراحل درمان ناباروری از اهمیت ویژهای برخوردار است.

پزشک و کلینیک مناسب برای درمان ناباروری
یکی از راههای انتخاب پزشک متبحر و کلینیک یا بیمارستان مناسب جهت انجام درمانهای ناباروری، توجه به نوع غربالگری کلینیکها میباشد؛ چراکه برخی از مراکز ناباروری به منظور افزایش شانس بارداری و نشان دادن عملکرد خوب خود، از پذیرش بانوان بالای ۴۰ سال یا زوجینی با مشکلات حاد، خودداری میکنند.
همچنین برخی از پزشکان در روشIVF با قرار دادن ۴ الی ۵ رویان در رحم بانوان سعی در افزایش شانس بارداری دارند؛ این در حالی است که تعداد توصیهشده رویان انتقالی به رحم در طول هر بار انجام پروسه آیویاف چیزی بین ۲ الی ۳ عدد است.
هزینه درمان های ناباروری
هزینه درمانهای ناباروری بسته به فاکتورهای مختلفی نظیر محل زندگی زوجین جهت مراجعات متعدد برای درمان، روش درمانی مورد استفاده، میزان داروی مورد نیاز و نیز بیمارستان و کلینیکهای مختلف، متفاوت میباشد؛ اما بدیهی است که اینگونه درمانها ارزانقیمت نیستند و هزینه آنها شامل اقدامات پزشکی، داروهای مصرفی و آزمایشات گوناگون میشود.
همچنین، قبل از شروع درمان ناباروری به این نکته نیز باید توجه داشت که در حال حاضر در کشور ایران، درمانهای باروری تحت پوشش بیمههای درمانی همهگیر نمیباشد و حتی بیمههای تکمیلی نیز تنها بخشی از هزینه درمان را میدهند و پرداخت مابقی بر عهده افراد است.
از طرفی دیگر، هیچکدام از روشهای درمان ناباروری ۱۰۰% تضمینی نیست و احتمال دارد روش مورد استفاده با شکست مواجه شود و نیاز به تکرار درمان با روشی متفاوت باشد تا شانس بارداری افزایش یابد. در این شرایط، هرچند هزینههای درمان دو برابر میشود؛ اما نباید دلسرد شد و میبایست با مشورت پزشک متخصص روشهای درمانی پیشنهادی را انجام داد تا به نتیجه مورد نظر رسید.

نکته پایانی
در پایان باید ذکر کرد که شهر یزد توانسته با مراکز درمانی و تأسیسات کلینیکی و پاراکلینیکی مجهز و همچنین با پزشکان و متخصصان ماهر در زمینه ناباروری، به عنوان یکی از قطبهای درمانی کشور شناخته شود. «پژوهشکده علوم تولیدمثل یزد» از اولین مراکز درمان ناباروری در ایران و حتی خاورمیانه به شمار میرود و از سایر کشورها نیز پذیرش بیمار دارد و هزینههای آن نسبت به سایر شهرها کمتر است.
اگر تمایل دارید که درباره مراکر درمان ناباروری و روش های مورد استفاده هر مرکز بیشتر بدانید با ما در ارتباط باشید.
برای دریافت هرگونه مشاوره و راهنمایی درباره درمان ناباروری با ما تماس بگیرید:
03537283090 داخلی 232شماره WhatsAppتلگرامفیسبوکایمیل




















نظری ثبت نشده
نظر شما